VERS DES POLITIQUES
SOCIAL-SANTÉ
INTÉGRÉES
A Bruxelles, le Plan Social Santé Intégré (PSSI) et le Plan Interfédéral pour des Soins Intégrés (PIF) dessinent les contours d’une réorganisation territoriale de l’offre de l’aide et des soins de première ligne. Au-delà de ce cadre politique, qu’en est-il sur le terrain ? Comment construire la mise en place d’un travail social-santé intégré et par territoire avec les acteurs bruxellois ? Comment articuler les différents niveaux d’action ? En tant que professionnel du social-santé, que dois-je comprendre ? Qu’est-ce qui va changer ? Les limites, les écueils à éviter, les forces déjà existantes ?
Concrétisation de la vision social-santé intégrée : les textes
En octobre 2022, le Ministre bruxellois de la santé et du social, A. Maron, rendait public le Plan Social Santé Intégré (PSSI). Par ailleurs, le Plan Interfédéral pour des Soins Intégrés (PIF) est prévu dès 2025 par le Ministre fédéral F. Vandenbroucke.
Pour rappel, le PSSI intègre le Plan de promotion de la santé, le Plan Santé et le Plan bruxellois de lutte contre la pauvreté. Ses principes sont :
– Répondre aux besoins de chacun.e, avec des moyens adaptés à ceux-ci.
– Rapprocher l’offre de services du social et de la santé des Bruxelloises et Bruxellois en couvrant tout le territoire.
– Faciliter l’accès aux services en les rendant plus visibles, lisibles et coordonnés entre eux.
Ces cadres programmatiques doivent cependant être accompagnés de tout un travail législatif, à savoir produire et/ou revoir les législations qui organisent les services social-santé de première ligne afin de rendre effective la vision développée.
Voilà qui est fait pour le PSSI ! les textes suivants ont été adoptés au parlement bruxellois :
– Décret et ordonnance conjoints de la COCOF et de la COCOM relatif à l’adoption et à la mise en oeuvre du PSSI. (25/01/2024)
Le premier reprend les dispositions générales, les objectifs visés et sa mise en oeuvre ; le second offre les éléments d’architecture globale et d’organisation sur le territoire bruxellois.
Adoption des textes législatifs : le PSSI (enfin) sur les rails !
Pour rappel, le PSSI vise principalement à réorganiser l’offre de services ambulatoires de première ligne sur une base territoriale et à mieux intégrer les activités des professionnel·les de l’aide sociale et de la santé.
Depuis la publication des textes, on peut mentionner plusieurs avancées notables :
1° les délimitations géographiques des bassins et des 56 quartiers sur lesquels s’applique le PSSI sont définitivement arrêtées (voir cartes ci-dessous)
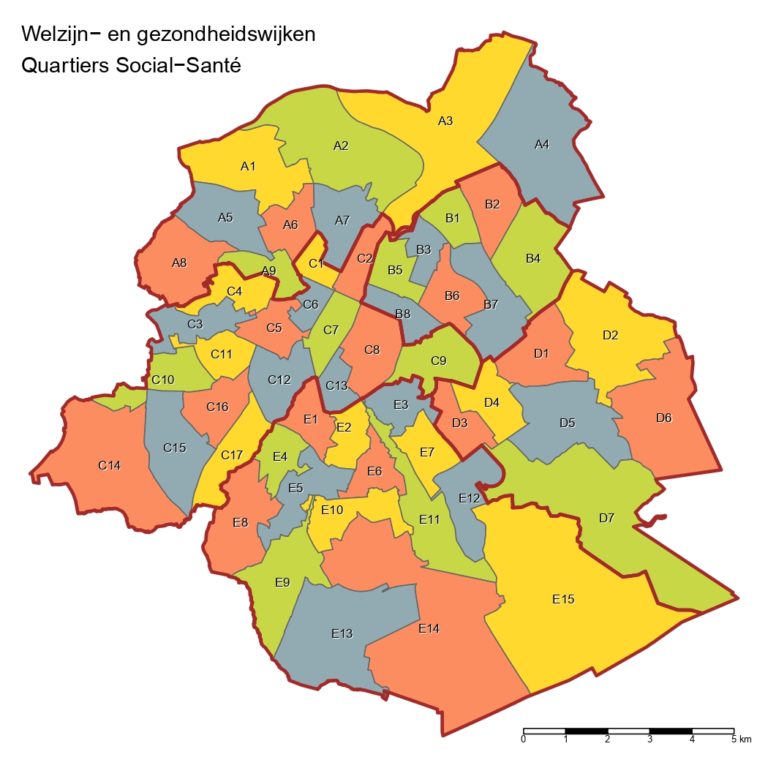
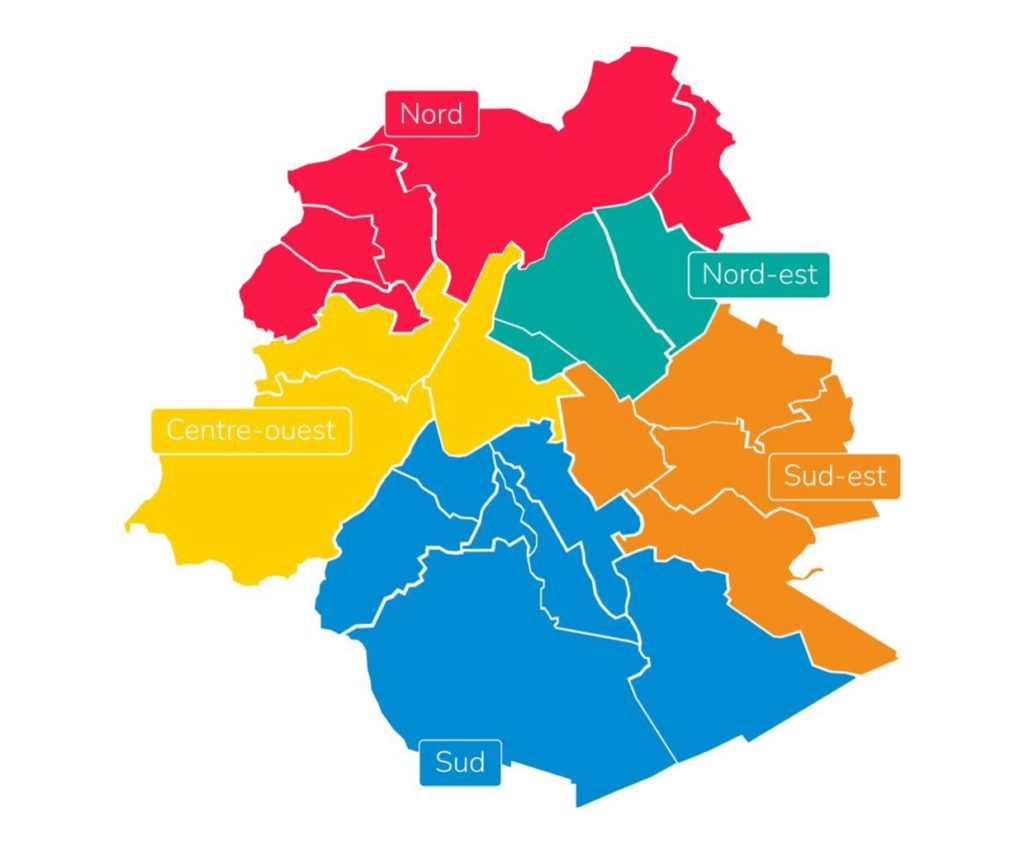
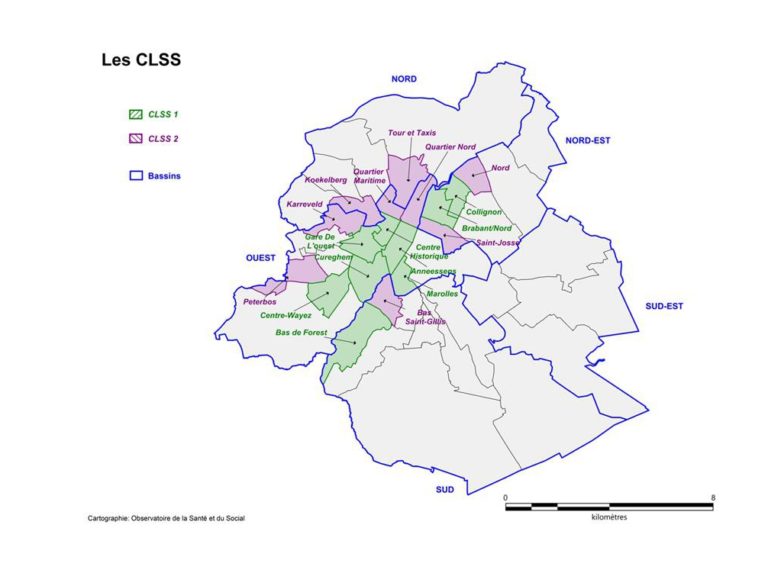
2° parallèlement, une deuxième vague de Contrats locaux social-santé (CLSS) a été lancée. Neuf nouveaux quartiers s’ajoutent aux neuf existants (voir carte ci-contre) avec des objectifs renouvelés, centrés sur l’appui à l’accessibilité, le développement d’un réseau intégré et d’un environnement favorable à la santé.
Les CLSS constituent le cœur du dispositif à l’échelle du quartier. Ils visent à une meilleure coordination des acteur·ices social-santé au sein des Coordinations sociales locales et à appuyer un plan d’actions intégrées en faveur des habitant· es.
Pour en savoir plus, lire l’interview « Le travail en réseau, pour les travailleurs sociaux, c’est du bénévolat », avec L. Solar, coordination du projet CLSS Forest et J. Ranaivoson, référente quartier CLSS bas de Forest, dans la Revue BIS n°180, p. 26.
3° Afin de concrétiser la notion d’« universalisme proportionné », le CREBIS a été mandaté pour mener une étude exploratoire. Celle-ci a pour mission d’éclairer ce qu’est l’offre de base minimale à mettre en place sur chacun des quartiers. Elle devrait aussi aider à établir des critères permettant d’identifier les besoins spécifiques de chacun d’entre eux.
4° Au niveau des bassins, l’opérationnalisation est en marche.
BRUSANO a été officiellement désignée comme « Structure d’appui à la première ligne d’aide et de soins » telle que prévue dans le DOC Organisation de l’ambulatoire et de la première ligne (art. 25). Elle prend dès lors en charge l’ensemble du pilotage du niveau bassin et son articulation avec les niveaux des quartiers et de la région.
Brusano reste une structure de droit privé conventionnée avec la Cocom.
Pour assurer, au plus près du terrain, les missions de coordination et de concertation que cela implique, cinq antennes, une par bassin, ont été constituées. Des travailleur·ses supplémentaires ont été recruté·es pour doter chacune de celles-ci d’une équipe de 3 à 6 membres ainsi que pour renforcer l’équipe d’appui au niveau régional chargée de l’apport scientifique, de l’innovation, de la communication, de la politique de prévention et de réponse aux crises sanitaires.
Les antennes organiseront concrètement la mobilisation des acteur·ices via un conseil de l’aide et des soins qui regroupera tous les acteur·ices et habitant·es intéressé·es par ces questions.
Par ailleurs, des groupes de travail spécifiques (prévention, santé mentale, hôpital, crise sanitaire) et des « ateliers permanents » sont prévus pour réaliser les plans d’action décidés dans chaque bassin. Ils porteront sur les missions centrales données aux bassins : concertation des acteur·ices, amélioration de l’accessibilité et de la continuité de l’aide et des soins.
En 2022, on commençait à entendre beaucoup parler de territoire, de travail à l’échelle des quartiers. Des nouvelles fonctions trouvaient leur place dans le paysage social-santé. Pour comprendre, le CBCS a décidé d’aller à leur rencontre : Relais d’Action de Quartier (lire interview de J. Kesteloot, FdSS), Chargé.es en Prévention et Promotion de la Santé (lire l’interview de M. Fornier, FMM), Community Health Workers (lire l’interview de F. Wancket). Autant de regards posés sur cette réorganisation de l’offre de services ambulatoires de première ligne, encore en gestation.
A cela s’ajoutent les questionnements de 107 Précarité à partir de son travail avec un public dit « nomade urbain », en prise avec des territoires « mouvants » ; et l’éclairage de Rezone sur la fonction de « référent de proximité », outil pour travailler ensemble sur un territoire donné.
F. WANCKET - CHW
M. Fornier - FMM/CPPS
J. Kesteloot - FdSS/RAQ
E. Alevanti - 107 Précarité
F. Wyngaerden - REZONE
F. WANCKET - CHW
Des Community Health Workers pour pallier au non-recours ?
Depuis 2021, les facilitateurs en santé, ou Community Health Workers, aident les personnes vulnérables à trouver leur chemin vers la première ligne d’accompagnement et de soins. Subventionnés par le fédéral et engagés via les mutuelles, leur travail se déploie sur toute la Belgique. A Bruxelles, c’est une équipe mobile de 11 personnes qui se répartit le territoire par commune. Parmi elles, Fanny Wancket couvre le territoire de la commune de Bruxelles-ville et de Neder-Over-Hembeek. Une profession qui en dit long sur l’état de nos institutions de santé !

Par Adeline Thollot – Interview réalisée en mai 2023
BIS : Quelles sont vos principales missions en tant que facilitatrice en santé ?
Fanny Wancket : Nous sommes des relais d’accès aux soins de santé, pour les publics dits très vulnérables. On fait le lien entre les bénéficiaires et les prestataires de soins ou certaines administrations telles que les mutuelles ou les CPAS. Notre fonction s’inscrit dans une volonté de palier à un non-recours qui peut exister pour diverses raisons (fracture numérique, barrière de la langue, complexité du jargon administratif, perte de confiance dans les institutions, etc.). note1 De plus, certains services n’étant pas mobiles, une de nos missions est donc de nous rendre à domicile, ou encore d’accompagner physiquement une personne à la porte d’un service.
Comment devient-on facilitateur en santé ?
A Bruxelles, il y a des para-médicaux (psy, assistants sociaux, médecins sans équivalence en Belgique ou en train de les passer, …). Il y a aussi des personnes qui ne viennent pas du monde de la santé. Pour ma part, j’ai travaillé sur le terrain pendant le Covid, j’étais agent de tracing pendant un an et demi. C’est cet ancien projet qui m’a amené à rencontrer les CHW. Il y a aussi des personnes traductrices, qui ont travaillé pour des organisation humanitaires ; un sociologue. Bref, des profils très variés !
Est-ce compliqué de trouver sa place dans un projet émergent ?
Je suis arrivée en cours de route, un an et demi après le début du projet, en 2022. Mes collègues avaient déjà fait une grosse partie du travail de maillage avec les structures implantées sur le territoire, notamment avec les maisons médicales au moment des CST (Covid Safe Ticket). Le soutien administratif apporté par les facilitateurs dans ce cadre-là a permis de créer un lien de confiance. Mais cela n’a pas été facile à mettre en place, certaines associations, implantées sur le territoire depuis de nombreuses années, ont refusé tout contact. Elles n’estimaient pas forcément avoir besoin de nouveaux intervenants sur le terrain, ce que je comprends.
Mais je crois aussi que l’on n’est jamais trop pour pouvoir aider les gens sur le terrain. La base du travail, c’est de pouvoir faciliter les besoins des bénéficiaire à partir de la création d’un réseau de partenaires associatifs. C’est ce qu’il se passe en ce moment avec les CLSS. De nombreux événements publics se mettent en place où une grande partie des acteurs sociaux du territoire sont présents pour se faire connaître du grand public.
Avec le PSSI, je trouve vraiment pertinent de centraliser certaines choses, au niveau de l’administration par exemple, par contre, on sait que beaucoup de pratiques fonctionnent, parce qu’elles sont implantées à l’échelle locale.
Comment, justement, entrer en contact avec les personnes que l’on veut toucher ?
Les portes d’entrée sont multiples : nos permanences, les activités santé, les maraudes, des événements proposés par d’autres partenaires sociaux, des personnes qui nous sont relayées par d’autres acteurs de terrain… Il s’agit ensuite de mettre en place un suivi individuel ou un accompagnement adapté aux personnes rencontrées.
Les besoins sont certainement différents aussi selon les communes…
Oui, à Neder-Over-Hembeek, l’accès à certaines aides est plus difficile de par la barrière de la langue (associations francophones et néerlandophones), la quantité moindre d’aides disponibles et le manque d’accessibilité en transports en commun. Personnellement, je fais plus de visites à domicile à Neder-Over-Heembeek qu’à Bruxelles-Ville où les gens parviennent plus facilement à se déplacer, de nombreuses administrations étant accessibles à pied.
Quelles autres spécificités avez-vous constaté dans le centre-ville ?
La commune de Bruxelles fonctionne beaucoup par quartiers. Si je prends en exemple le quartier d’Anneessens, dans lequel on travaille beaucoup, on constate que les gens restent dans le quartier. Même chose pour le quartier des Marolles, alors qu’il n’y a que 10 minutes à pied qui les séparent ! Les quartiers dans lesquels nous sommes présents dépendent en grande partie des partenaires sociaux déjà sur le territoire, et ce depuis plus longtemps.
Travaillez-vous en réseau avec ces partenaires sociaux déjà présents ?
Dans le quartier des Marolles, mes collègues ont identifié, au début de la mise en place des CHW, un réseau déjà bien implanté avec lequel nous collaborons actuellement. C’est l’exemple du Comité 05 qui regroupe différents partenaires sociaux (CLSS des Marolles, l’Entr’ Aide des Marolles, La Mass, projet Lama, Diogène, télé-service,…) et dont fait partie un autre projet de relais, appelé les Relais d’Actions de Quartier. Il y a beaucoup d’interactions entre nos structures. Avec les RAQ notamment, il existe une répartition territoriale entre nos 2 projets afin de couvrir toutes les communes de Bruxelles. On a suivi des formations communes et nous avons des intervisions ensemble. Comme ils sont des relais, au même titre que nous, on se contacte plutôt pour un conseil, pour échanger des événements plutôt que pour relayer des bénéficiaires. Physiquement parlant, on a décidé de s’installer plutôt à Anneessens, où on a développé depuis, un partenariat avec trois associations, dont une maison médicale.
En tant que nouvel acteur dans le paysage bruxellois, comment s’est passée votre intégration dans le quartier ?
Mes collègues ont fait un gros travail pour nous faire connaître. Nous nous rendons par exemple dans deux centres seniors du centre-ville : le Forum et Het Anker. Ce sont des espaces ouverts, dans lesquels on a installé des permanences santé. On est vraiment dans l’”aller vers”, la plupart des publics ne vont pas venir à nous, même si cela nous arrive de rencontrer des personnes par le bouche-à-oreille, principalement via les partenaires sociaux ou les administrations. De fil en aiguille, les professionnels et les bénéficiaires savent de quelle manière on peut les aider. On reçoit donc des demandes par mail ou par téléphone, même lorsqu’on n’est pas en permanence : pour accompagner une personne à l’hôpital, répondre à des questions sur les mutuelles, les CPAS, prendre rendez-vous avec un spécialiste. On fait aussi des maraudes avec Doucheflux à Anderlecht, de manière hebdomadaire.
Qu’en est-il de l’accompagnement individuel ?
Beaucoup de choses sont traitées directement, dans l’urgence. Le public a souvent déjà tenté d’autres démarches en amont et les facilitateurs en santé sont le dernier recours. On essaie alors d’avoir une vue sur la situation globale de la personne, pour ne pas empiéter sur d’autres demandes déjà relayées par des services sociaux. Mais dans des situations d’urgence, si le relai vers d’autres services n’est pas possible, on aide directement la personne en demande et on fait souvent le premier accompagnement avec le bénéficiaire pour être certain que tout se déroule bien.
On est assez libre donc tant que l’on peut se le permettre sur notre temps de travail, on intervient. C’est la même chose avec les visites à domicile. Si l’on constate qu’une personne ne peut pas se déplacer dans une administration, on l’accompagne. On a la possibilité de le faire, car on est une structure mobile.
On est vraiment dans l’”aller vers”, la plupart des publics ne vont pas venir à nous, même si cela nous arrive de rencontrer des personnes par le bouche-à-oreille, principalement via les partenaires sociaux ou les administrations.
John Doe
Quelles sont les barrières les plus récurrentes aux soins de santé ?
En fonction des communes, le public est différent et donc notre accompagnement aussi. A Neder-Over-Hembeek et dans nos lieux de permanence au centre-ville, on est plutôt centré sur une population âgée, avec des problèmes liés à la fracture numérique : nécessité d’avoir internet pour se connecter via un site en ligne (connexion à tous les sites gouvernementaux : pensions, masanté, irisbox, mutuelles, …), même pour une prise de rendez-vous. Pouvoir formuler une demande via un email aux administrations peut aussi être un frein. Le simple fait de passer un coup de téléphone peut s’avérer compliqué, sans compter que certaines personnes n’ont pas de téléphone et que certains numéros ne sont pas gratuits. En tant que facilitateur en santé, nous bénéficions d’appels téléphoniques illimités. Quand il y a des dizaines de minutes d’attente, voire d’heures, on peut aussi entrer en jeu. note 2
Une expérience qui vous a marqué…
Dans notre travail, on accompagne souvent des personnes à leur premier rendez-vous dans telle ou telle administration lorsque l’on sent un manque de confiance, une mauvaise expérience par le passé avec une administration ou des difficultés pour parler français. Cette fois-là, je suis arrivée cinq minutes après le début d’un rendez-vous. J’ai trouvé ma bénéficiaire dans la salle d’attente, l’entretien était reporté, mais ils avaient oublié de la prévenir. Je suis intervenue, en tant que facilitatrice, pour expliquer la situation familiale de cette dame, son manque de disponibilité pour s’y rendre à un autre moment, pour au final, réussir à maintenir le rendez-vous. Recréer le lien de confiance avec les administrations est l’une de nos missions.
Comment savoir si les personnes que vous accompagnez renouent avec les soins de santé par la suite, qu’il y a un continuum dans le parcours de soins ?
Parfois notre aide est ponctuelle, pour quelque chose de précis. Mais il y a aussi des suivis sur le long terme, comme cette dame demandeuse d’asile à la recherche d’une maison médicale. Nous lui avons trouvé un endroit sous la responsabilité de Fedasil pour qu’elle puisse y avoir accès. Elle a par la suite reçu un titre de séjour, s’est inscrite au CPAS et a dû souscrire à une mutuelle. Face à ces différentes démarches administratives, j’ai continué de la suivre.
A la différence des professionnels de santé, grâce à cet « aller-vers », pensez-vous atteindre la plupart des personnes les plus vulnérables ?
Les personnes que l’on va voir ou que l’on accompagne sont celles qui font déjà partie du « système », qui se sont déjà présentées dans une structure. Les vraies personnes isolées, celles qui ne voient jamais personne, sont plus difficilement atteignables, mais grâce au travail de réseau et avec l’aide des habitants du quartier nous pouvons être amené à les rencontrer et les aider. Mais nous sommes limités sur certains champs d’action : nous travaillons à partir des thématiques de santé. Le but est toujours de trouver un bon relai, ce qui peut s’avérer très difficile dans le cas des travailleurs sans-papiers ou demandeurs d’asile par exemple. Ils ont très peu de droits, à part celui de l’aide médicale urgente (AMU). Cela crée des frustrations, car ils ne sont pas traités comme tous les autres citoyens.
Justement, comment faire relai tout en respectant le secret professionnel ?
Pour que la personne puisse bénéficier d’un bon accompagnement, nous avons besoin de certaines informations personnelles, mais en même temps il est essentiel que la confidentialité soit garantie. On comprend tout à fait l’importance du secret professionnel des médecins. Très souvent, c’est le bénéficiaire qui nous donne lui-même ces informations. Pour les administrations, c’est la même chose. A chaque étape, il est primordial d’avoir le consentement du bénéficiaire. C’est lui l’acteur de chaque demande effectuée.
Comment percevez-vous les changements amenés par la mise en place du Plan Social Santé Intégré ?
Fin avril, nous avons eu une première présentation du PSSI. Nous connaissions déjà l’existence des bassins, mais cela restait nébuleux. A présent, c’est déjà plus clair dans nos esprits. Je trouve vraiment pertinent de centraliser certaines choses, au niveau de l’administration par exemple, par contre, on sait que beaucoup de pratiques fonctionnent, parce qu’elles sont implantées à l’échelle locale. Créer des zones plus grandes, en réunissant Anderlecht, Molenbeek et Bruxelles, cela peut faire peur, notamment en termes de mobilité.
Les bassins pourraient être utiles pour visibiliser les lien entre différentes communes limitrophes à travers lesquelles les gens se déplacent quotidiennement. Si le projet du PSSI fonctionne, c’est super. Pour l’instant, je n’ai pas vraiment de remarques à faire quant à sa mise en place tant que je n’ai pas une vision globale du comment les choses vont s’organiser dans un futur proche.
1° Notre mission est également de relever les barrières structurelles que nous pouvons rencontrer dans le but de le remonter au fédéral et ainsi d’améliorer dans le futur, l’accès aux soins de santé.
2° Mais ceci n’est qu’un exemple de barrières que peut rencontrer le public, il en existe beaucoup d’autres, comme par exemple :
La lenteur des procédures
La mobilité
La détresse en santé mentale qui empêche un suivi correct
Le manque de connaissance lié au système de soins et des droits.
…
M. Fornier - FMM/CPPS
Chargé.e.s en Prévention et Promotion Santé : « de quelle couleur est ton bassin ? »
En bas de la rue Botanique, se dresse le siège social de Médecins du Monde. C’est dans des locaux loués dans cet immeuble que se construit le projet de Mobilisation des acteurs prévention et promotion Santé dans le cadre du Plan Social Santé Intégré. « Même si la mise en place des bassins et la territorialisation ne sont pas encore tout à fait définis en termes de gouvernance, nous avons débuté le travail depuis février 2023 à partir des communes », explique Moira Fornier qui endosse la double casquette de coordinatrice de l’ensemble du projet, mais aussi du bassin Sud-Est. En tout, ils seront 5 coordinateurs.trices – un.e par bassin – et 23 Chargé.es de Prévention et Promotion santé ou CPPS [note 1]. Pas de temps à perdre puisque ce projet, chapeauté par la Fédération des Maisons Médicales, assure une phase de transition jusqu’à la fin de cette année 2023.

Par Stéphanie Devlésaver – Interview réalisée en avril 2023 – visuel Atelier du changement
Mais d’où ils sortent ceux-là ?…
C’est la question que se posent souvent les acteurs du social et de la santé à la vue de ces nouvelles fonctions qui débarquent sur le terrain. Moira Fornier, coordinatrice des bassins en termes de promotion et de prévention de la santé, explique : « La fédération des Maisons Médicales chapeaute ce projet dans sa transition, le temps que les politiques et décideurs en finalisent la gouvernance ». Les maisons médicales sont des acteurs très importants en termes de prévention et promotion de la santé. Porteuses de certaines des valeurs du PSSI depuis des années, la fédération a toute légitimité à assurer la transition de ce projet. Ensuite, poursuit la coordinatrice, ce type de cellule Prévention Promotion Santé devrait exister dans chaque bassin ainsi qu’au niveau de la coordination générale de l’ensemble des bassins.
Pour le moment, c’est au quatrième étage du n°75 de la rue Botanique que s’est installée cette première équipe labellisée « PSSI ». Derrière les vitres du bureau surnommé « l’aquarium », on aperçoit les coordinateurs. L’un d’eux a le bassin Nord-Est et fait en parallèle l’administration financière, la logistique, etc. Une coordinatrice s’occupe du bassin Centre-Ouest (Bruxelles, Molenbeek, Anderlecht), une autre encore a le bassin Sud (Forest, Saint-Gilles…). Personne encore pour coordonner le bassin Nord (Laeken, Jette, Koekelberg) mais des CPPS travaillent sur ces communes. Le temps presse, au vu du timing serré. « L’équipe est déjà plus confortable que pendant les 3 premiers mois où une seule coordinatrice travaillait sur 3 bassins ! », se souvient Moira Fornier, « il y a une très forte émulation entre nous, on se complète », confie-t-elle. Deux des coordinateurs ont l’expérience dans le social à Bruxelles. Deux autres – dont elle – ont une expérience humanitaire et de coopération dans le domaine de la santé.
Un autre bureau, sur la gauche, est à disposition des CPPS pour leur travail de reporting et de réunions. « On considère que les CPPS doivent être avant tout sur le terrain, mais on se rend compte, à l’usage, que le temps de rédaction des rapports et de recherches de données n’est pas négligeable ». Un espace supplémentaire au 1er étage de ce même bâtiment permet à l’équipe de CPPS de disposer de 10 ordinateurs dans un espace confortable. A droite, une autre pièce permet d’organiser des réunions. Affiché au mur, un panneau indicateur « Foodtruck bar » : sa flèche semble étrangement pointer dans la direction des toits des immeubles d’en face… Avec un regard amusé, la coordinatrice explique que ce panneau était placé là avant leur arrivée. En termes de direction justement, comment s’oriente leur projet qui s’inscrit dans le cadre d’un Plan Social Santé Intégré pour lequel tout est loin d’être ficelé ? Eclairages.
BIS : Comment le projet de Mobilisation des Acteurs de la Prévention et de la Promotion Santé prend place dans ce PSSI encore en construction ?
Moira Fornier : On ne porte pas le PSSI, on s’inscrit dans son cadre général qui propose, selon nous, des orientations positives et qui pourraient avoir un impact sur la précarité, l’accès à la santé, etc.
BIS : En tant que chargé de Prévention et Promotion Santé, que signifie cette vision Social Santé Intégrée ?
Pour nous, elle consiste à renforcer le lien entre le social et la santé et entre ses acteurs. C’est une approche transversale, horizontale et basée sur la territorialisation. Cette division géographique n’est pas encore définie et nous n’avons pas de pouvoir en termes de définition de ces territoires et de ces bassins. Par contre, l’objectif, c’est d’arriver à répondre au mieux aux besoins des communautés. D’être au plus près des préoccupations de la population bruxelloise. C’est là que se joue notre fonction d’appui en prévention sur l’ensemble de la population bruxelloise. On se rend compte que les problématiques sont en général les mêmes à Bruxelles, mais n’ont pas toujours la même amplitude selon les lieux.
BIS : A partir de cet objectif général, comme travaillez-vous ? Quelles sont vos principales missions ?
Pour l’instant, on fait principalement du maillage : aller à la rencontre des acteurs pour qu’ils sachent qu’on existe, pour se connaitre. Dans le cadre du PSSI, comme le rôle des acteurs de chacun des bassins est de soutenir l’existant, les CPPS répertorient les activités de chaque structure : « qui fait quoi, où et pour qui ? ». Ils rencontrent la majorité des acteurs de terrain en social et en santé sur leurs communes. Et nous, les coordinateurs, on fait le même boulot, mais avec les coordinations sociales, les cohésions sociales, les échevins de la santé, etc.
En tant que coordinatrice du projet, je rencontre également les acteurs régionaux, les fédérations, les coupoles tels que Brusano, BruPrev, Fares, Infor Drogues, Fedasil, le SamuSocial… Entre coordinateurs, on se désigne comme référent sur certaines thématiques : l’un s’occupe par exemple de tout ce qui concerne la prévention des enfants, les contacts avec l’ONE ; un autre se concentre davantage sur la méthodologie du maillage, la santé mentale et la promotion de la santé.
On fait principalement du maillage : aller à la rencontre des acteurs pour qu'ils sachent qu'on existe, pour se connaître
BIS : Dans quel but s’intéresser à ce que chaque acteur fait ?
Identifier ce que font tous ces acteurs et comment on peut les soutenir, les appuyer dans leur travail. Identifier les actions qui peuvent être mises en place avec des partenaires. Par exemple, nous allons soutenir BruPrev dans le cadre d’une campagne d’information sur le dépistage du cancer du côlon qu’ils organisent en septembre. On peut aussi mobiliser et détacher certains CPPS pour divers types d’activités en collaboration avec des structures de terrain. Cela pourrait être le cas dans le cadre de fêtes de quartier, avec cette question « Et votre santé, vous y pensez ? », sous forme d’enquête adressée aux habitants… Mais ce ne sont que des pistes, nous ne sommes pas encore assez loin dans le projet pour être plus concrets.
BIS : Cette phase de maillage est une étape essentielle pour construire la suite…
Oui, elle a été très préparée en amont. A partir des réponses du terrain, on fait évoluer le projet au regard de la vision globale du projet. En fonction du maillage, de ce que les acteurs nous disent, nous proposent, nous recommandent, on voit si cela rentre dans la définition du projet global.
BIS : Cela ne crée-t-il pas un inconfort pour l’équipe de travailleurs ?
En termes de gestion de projet, on s’inscrit clairement ici dans le courant de la méthodologie dite ‘Agil’ qui, à partir d’un objectif, voit au fur et à mesure comment l’atteindre. [note 2] Même si nous avons bien entendu un objectif général et une vision sur l’année, nous ne savons pas à l’avance quand, comment et avec qui le projet va se construire !
Par contre, on essaie un maximum d’outiller nos CPPS pour créer, en interne, une base commune. Ayant travaillé précédemment dans la formation et le développement du personnel, Je suis particulièrement attentive à construire un plan de formation qui permette à toute l’équipe de se sentir à l’aise sur toute une série de sujets. D’autant plus que nous ne sommes, pour la plupart, ni des médicaux ni des paramédicaux.
BIS : Quels sont les principaux profils ?
Nous avons des profils très divers. Du côté de la coordination, nous sommes deux anciens humanitaires non-médicaux, spécialisés dans la gestion de projet médical. Les deux autres coordinatrices viennent du social, ici à Bruxelles. Coté CPPS, nous avons 8 ou 10 « field agent » issus du Covid tracing, des médecins d’origine africaine qui ne peuvent pas encore exercer en Belgique, des infirmiers, des personnes formées en santé publique, certains avec une orientation promotion de la santé, des ergothérapeutes, des kinésiologues…
BIS : D’où, la nécessité de créer un bagage commun consistant et cohérent…
Oui, nous faisons appel à des experts pour acquérir des compétences transversales en promotion de la santé, en littératie en santé, en santé communautaire… En mars, nous avons organisé le mois de la formation en étroite collaboration avec Bru prev, Fares,… Nous avons aussi été soutenus par la Fédération des Maisons Médicales. Et nous avons fait des formations « peer-to-peer » entre membres de l’équipe pour profiter de l’expertise des uns et des autres. C’est une pratique qu’on essaie de mettre en place de manière générale dans le projet.
Nous avons couvert toute l’équipe et les coordinations autour des 6 thèmes prioritaires retenus par les politiques. [note 3] D’autres formations sont prévues.
BIS : Concrètement, comment soutenir une vision social-santé partagée ?
Pour les acteurs rencontrés qui souhaitent faire de la prévention, mais manquent d’outils, de temps, de ressources,… un suivi se met en place. Les CPPS prennent des initiatives et proposent des actions dans leur rapport. S’ensuit une analyse de ces actions avec les coordinateurs et des décisions prises collectivement pour qu’elles soient en cohérence avec nos objectifs généraux. Ensuite, c’est comme un micro-projet qui s’ouvre dans le projet.
on s’inscrit clairement dans le courant de la méthodologie dite ‘Agil’ qui, à partir d’un objectif, voit au fur et à mesure comment l’atteindre. Même si nous avons un objectif général et une vision sur l’année, nous ne savons pas à l’avance quand, comment et avec qui le projet va se construire !
John Doe

BIS : Qu’est-ce que cela fait bouger dans le travail des uns et des autres ?
Pour l’instant, on ne change pas encore grand-chose ! On est encore tout petit et tout jeune ! L’autre activité que les CPPS doivent proposer, c’est de la mise en lien. Exemple : une CPPS raconte qu’elle a vu une association fréquentée par des personnes très isolées, issues de l’immigration ; une autre, dans le même bassin parle d’une association très intégrée qui organise une série d’activités avec les gens du quartier. On va proposer ce type de liens à faire entre associations d’un même bassin.
BIS : C’est l’idée de combler les manques et les besoins à l’échelle d’un bassin ?
Nous devons rester réalistes, c’est impossible de couvrir tous les manques et besoins en faisant du lien, nous sommes seulement une équipe de 20 personnes ! Nous avons bien mis en garde nos équipes : on ne va pas sauver le monde ou toute une ville comme Bruxelles ! De plus, en prévention, c’est très compliqué d’avoir des indicateurs vérifiables pour vérifier l’impact de notre action… Il n’empêche que les CPPS ont ce temps à consacrer aux liens et aux ponts à créer entre acteurs de terrain qui, souvent débordés, ne peuvent pas ou plus le faire.
BIS : Quelles transformations peut-on, pour le moins, espérer ?
Mon parcours professionnel auprès de diverses ONG en coopération, développement et humanitaire durant 10 ans m’a permis de découvrir une diversité de systèmes sociaux et sanitaires dans une série de pays différents. Grâce à cette expérience à l’étranger, j’ai appris à repérer les forces et les faiblesses de chacun d’entre eux et à me forger ma propre idée. Quand je lis le PSSI au regard de cette expérience, je me dis que ce sont des stratégies a priori positives et qui pourraient être efficaces.
Concernant les transformations à espérer, l’ensemble de l’équipe espère que la prévention et la promotion santé intègre les pratiques quotidiennes des acteurs de première ligne dans le social et dans la santé. Nous voudrions montrer aux associations et acteurs ce qu’ils ont à gagner en se connaissant mieux et en collaborant davantage.
BIS : Parfois, c’est la manière dont les projets sont mis en place qui est discutable…
La prévention n’est pas financée au niveau du tissu associatif, mais via des organismes type ONE, Bru prev, etc. Résultat : il peut y avoir un manque de lien direct entre prévention et déterminants de la santé. Les associations s’orientent vers des micro-projets, par exemple, la collation saine, en raison de subsides actuels distribués autour de cette thématique. On a parfois la sensation que les associations de terrain perdent leur identité à force de devoir se battre pour les mêmes bouts de chandelle. Cela crée des dynamiques qui ne sont pas positives pour travailler ensemble !
BIS : Comment réagissez-vous par rapport à cette difficulté de concurrence ?
On refuse d’entrer dans des dynamiques de querelles institutionnelles, politiques… Mais parfois, nous sommes mis à mal : « quels subsides avez-vous ? », « pourquoi vous ? »… Pour nous, la question est toujours la même : « vous voulez bosser avec nous ? »… On avance avec celles et ceux qui souhaitent aujourd’hui travailler avec nous !
BIS : Avez-vous des partenaires privilégiés avec lesquels collaborer ?
Nous travaillons en étroite collaboration avec les Ateliers du Changement, les Relais d’Action de Quartier. En début de projet, en février, les 15 CPPS ont été envoyés en stage d’insertion auprès des RAQ pour observer le travail, poser leurs questions. Par ailleurs, nous souhaiterions créer des binômes RAQ-CPPS sur certaines activités pour personnifier l’intégration social-santé. On vivrait l’intégration par la création de ces binômes.
BIS : Quelles autres actions peuvent renforcer ce lien entre le social et la santé ?
Aujourd’hui, il existe une masse énorme de données produites sur le social-santé : nos propres rapports, mais aussi ceux des Ateliers du Changement, des Relais d’Action de Quartier, les documents sur la littératie en santé, sur la ligne O.5 produites par Brusano, les diverses newsletters et diagnostics, le décret ambulatoire première ligne… Plein de documents nous précèdent et sont à venir. A partir de ce constat, nous prenons le temps de coupler nos propres analyses avec cette série de données déjà existantes. L’idée est de prendre de la hauteur par rapport à notre travail et de faire une analyse de contexte qui permettrait de dégager les tendances par bassin.
BIS : Que signifie plus concrètement cette analyse de contexte ?
Observer les tendances, l’amplitude de telle ou telle tendance et arriver à colorer les différents bassins. En tant que première équipe PSSI et au-delà de notre action de prévention, ce serait intéressant qu’après un an, nous puissions remonter ces tendances auprès des politiques et autres acteurs de terrain, de croiser les données mais en partant du bas, au départ de ces analyses de terrain ! Comme le PSSI veut répondre au plus proche des préoccupations des Bruxellois.es par bassin d’actions social-santé, on s’est dit qu’il était important de tenter d’identifier les différences et similitudes entre les bassins.
BIS : Un travail d’envergure pour un projet qui s’arrête fin de l’année 2023…
Nouveaux dans le paysage social-santé, on a une posture très humble, très modeste : on ne veut absolument pas expliquer aux autres ce qu’ils doivent faire et comment ils doivent le faire. Sans être des experts, on est parfois face à des acteurs qui font de la promotion de la santé depuis plus de 20 ans ! Nous sommes clairement là en soutien ! De plus, nous n’avons aucune visibilité sur ce qui va se passer après 2023. On crée une équipe, un fonctionnement, des fonctions « CPPS » et « coordinateur bassin en prévention et promotion de la santé » qui n’existaient pas avant. Mais nous avons tous un CDD jusque décembre… Notre souhait est que notre travail serve à plus long terme, qu’il soit capitalisé et capitalisable, tant en termes d’interconnaissances, d’analyses de terrain que de compétences de nos équipes. On va tout faire pour ! (le futur du projet est récemment assuré, tant en termes de gouvernance que de budget. L’information n’était pas encore connue au moment de l’interview en avril 2023, ndlr).
1° En juin 2023, ils étaient 4 coordinateurs et 20 CPPS.
2° Il existe une autre tendance de gestion par projet dite Prince2 qui planifie dès le départ des séquences dans le projet structuré préalablement en termes de timing, d’objectifs opérationnels…
3° Les 6 thèmes prioritaires sont : tuberculose ; tabac et aide pour les fumeuses et fumeurs ; alcool et aide pour les personnes alcoolo-dépendantes ; dépistage des cancers (sein, colon, col de l’utérus) ; maladies transmissibles et vaccinations liées (y compris IST), diabète.
J. Kesteloot - FdSS/RAQ
Après le Covid, un Plan Social-Santé Intégré pour rester au plus près des besoins du terrain ?
Dans le champ du social-santé, le Covid a creusé des ornières irrégulières, des passages étroits et asphyxiants. Paradoxalement, il a aussi ouvert des marges de manœuvre jusque-là insoupçonnées. A la Fédération des Services Sociaux, cette urgence sociale a forcé la créativité et le basculement vers d’autres réponses. Créés à la marge de leur agrément, mais soutenus par des politiques en recherche de liens avec la population, les Relais d’Action de Quartier (RAQ) en sont un exemple parmi d’autres. A l’heure où une vision social-santé intégrée se dessine à Bruxelles, cette question se pose : est-ce que le Plan Social Santé Intégré va permettre de conserver ce type de créativité au plus près des besoins des gens ? Ou, au contraire, enfermer les professionnels dans une logique fonctionnelle ? Eléments de réponse avec Julie Kesteloot, secrétaire générale adjointe à la FdSS.
Par Stéphanie Devlésaver, Mars/avril 2023
BIS : La crise Covid a permis de s’orienter vers des ressources différentes, a mis en lumière de nouvelles nécessités…
Julie Kesteloot : Une diversité de besoins se sont effectivement manifestés, à cette période-là, dans nos services sociaux. Si on pense aux secteurs membres de la FdSS, les CAP et les CASG [1], la situation de crise et d’urgence conjuguée à des modalités de financement spécifiques ont notamment permis la mise en place du numéro vert ; un travail sur les modalités d’accueil pour repenser l’accessibilité et l’organisation des permanences ; l’élargissement des équipes avec des nouveaux profils que l’agrément cadre ne permet pas, a priori : animateurs, éducateurs, psychologues, juristes… Actuellement, on réfléchit à créer un nouveau cadre pour intégrer cette diversité de profils, la seule fonction reconnue actuellement dans le cadre de l’agrément étant celle d’assistant social.
BIS : Cette diversité de profils se retrouve notamment dans le cadre du projet des Relais d’Action de Quartier, inscrit dans une stratégie régionale
Oui, le projet a vu le jour en 2021. Jusqu’en mai 2022, il s’inscrivait dans le cadre de la stratégie ALCOV (Agir localement contre le virus) pour assurer cette mission d’information et de relais local dans le cadre de la lutte contre le virus Covid-19 auprès de la population bruxelloise (compréhension des mesures covid, accès à la vaccination, orientation vers les services social/santé…). Aujourd’hui, les missions de ces RAQ ont évolué et répondent à de réels besoins du terrain, tant dans l’accompagnement des personnes que dans le travail communautaire. (Lire l’article du BIS 180)
BIS : Que font-ils plus précisément ? Comment s’organisent-ils ?
Le travail des RAQ se consolide autour de différentes missions, toutes traversées par la mission de maillage à l’échelle du quartier. [2] La plus-value de ces équipes est incontestablement de prendre le temps « d’aller vers » les personnes, parfois jusqu’à leur domicile. De prendre tout ce temps de l’informel, des liens à créer avec les habitants et les associations d’un territoire à partir de leur ancrage chez leur partenaire hébergeur. [3] C’est tout ce maillage qui se construit à travers des activités collectives et communautaires : formations, stands d’information, rencontres avec les habitants, les associations, etc. A travers cette démarche de proximité, ils sont là pour agir positivement sur les déterminant sociaux de la santé, renforcer l’accessibilité aux services sociaux et de soins, et plus largement, lutter contre le non recours aux droits.
C’est dans ce cadre que les RAQ collaborent avec une équipe d’intervenants sociaux. Ce sont 5 équivalents temps plein qui ont le profil de « chercheurs-intervenants » tout en étant ancré sur le terrain. Ils ont un rôle-clé dans la modélisation de certaines réflexions, la prise de recul, mais aussi pour faire lien avec les ateliers de quartier ou BRI-CO [4]
Les chercheurs-intervenants ont un rôle-clé dans la modélisation de certaines réflexions (...) Ces travailleurs traduisent les intentions théoriques de décloisonnement sous la forme d'action aux côtés des acteurs locaux.
BIS : D’où est venue l’idée de cette équipe de soutien au travail de terrain ?
Accompagner des publics hors des murs exige certaines compétences. Traduire les actions en langage institutionnel au niveau des institutions et des lieux de concertation en nécessite d’autres. A cela s’ajoute encore la posture du travail communautaire qui n’est pas simple et nécessite certains repères. D’où, l’idée d’articuler ces 2 équipes, RAQ et intervenants sociaux. Ces travailleurs traduisent les intentions théoriques de décloisonnement sous la forme d’actions sur le terrain aux côtés des acteurs locaux. On passe en quelques sorte de la théorie (réunions de coordination) à la pratique. Ils ne sont pas là pour parler décloisonnement mais pour agir dans une optique de décloisonnement. Les RAQ ont également une fonction d’observateur de terrain : qu’est ce qui, au niveau des territoires, fragilise la population ? L’équipe de soutien qui encadre les RAQ est là pour soutenir ces pratiques multiples : faciliter les dynamiques locales, traduire les enjeux, réajuster le tir, faire lien entre les enjeux micro, méso et macro, faire remonter certains constats à d’autres niveaux d’intervention…
Si les équipes RAQ ne disposent pas de cette encadrement pour être à la fois dans l’action, la réflexion et la formulation de recommandations, on perd une énorme part de qualité du projet, tant du côté de la motivation que de la posture et du professionnalisme.
BIS : Une fonction qui n’est pas sans intérêt dans le cadre du PSSI…
Oui, même si c’est encore difficile de comprendre les articulations entre le terrain, les bassins et d’autres instances, les RAQ vont sans doute être un maillon de cette chaîne à l’échelle locale. Et cette équipe de soutien permettra aux travailleurs sociaux de se concentrer sur leur travail de terrain tout en étant en capacité de porter certains constats, à l’échelle des bassins par exemple. Notamment de faire écho de leur travail, plus systématisé, sur les déterminants sociaux de la santé, avec l’appui des Chargés de Prévention et Promotion de la Santé (lire prochainement notre interview) Ou autour de la précarité énergétique avec le centre d’appui socialEnergie. Ou autour de la précarité alimentaire avec la Concertation Aide Alimentaire. Ils pourront aussi parfois se faire porte-parole de problématiques plus spécifiques à certains territoires.
BIS : Encore faut-il pouvoir organiser cette prise de parole…
Le terrain serait directement impliqué, mais à géométrie variable. Le dispositif serait alors moins chronophage. Ce qui ne veut pas dire que, méthodologiquement, rassembler les bassins ou la Région sur une thématique, est évident à réaliser !
BIS : C’est tout un paradoxe : créer des fonctions de « porte-parole » du terrain pour pallier au manque de temps sur le terrain !
Et ces fonctions-relais supplémentaires ne vont pas empêcher de devoir prendre du temps, à un moment donné, pour faire le lien avec le travailleur social qui se concentre sur l’accompagnement social ou le travail communautaire. Dans l’idéal, cela fait partie du métier de travailleur social, à l’échelle d’un service social, d’avoir ce temps de faire remonter les constats, les difficultés. Mais avec la complexification administrative des structures et la difficulté d’arriver à des constats étayés à partir de services généralistes, c’est infaisable aujourd’hui. Tout comme cela devient compliqué de sortir des murs…
BIS : On ajouterait une couche au lieu de répondre à un problème structurel d’offre de services saturée ?
La question s’est posée pour le dispositif RAQ : ne devrait-on pas fondre complètement ce dispositif dans les structures existantes plutôt que de les lier à un partenaire-hébergeur ? Mais on constate une vraie plus-value à ne pas le faire ! Au risque que les RAQ soient totalement absorbés par le service et ne puissent plus prendre ce temps de l’informel et de réflexivité, indispensables à leur mode d’action… Ce n’est pas sans créer des tensions dans les équipes. Si on caricature, des intervenants RAQ ont du temps pour se réunir, réfléchir, être à l’extérieur de la structure pendant que d’autres – du fait de la digitalisation des services publics et de l’accès aux droits -, sont acculés dans des bureaux derrière des ordinateurs avec des files toujours plus grandes de demandeurs à recevoir.
BIS : RAQ, CPPS, CHW… Tous ces acronymes, synonymes de nouveaux partenaires de travail, ne sont pas toujours bien accueillis. Ils irritent, installent un climat de suspicion…
Pour cette raison, on essaie de tisser, de comprendre, de se positionner avec l’ensemble de ces acteurs pour traduire ce langage institutionnels en catégories claires. On souhaite conserver une transparence, une cohérence. Mais si on interroge le public qui fréquente les salles d’attente des services sociaux, il ne sait pas ce qu’est un CASG. Et peu importe. Si le citoyen sait ce qu’il peut trouver auprès de ce service ou d’un RAQ ou d’un CHW, c’est ce qui compte.
BIS : A ce stade, les politiques doivent tenter de comprendre « Qui fait quoi où ? » pour éviter de dupliquer ce qui existe déjà…
Vu les enjeux de la précarité, personne n’est de trop. C’est la première chose à avoir en tête. Par contre, notre point d’attention est qu’il ne faudrait surtout pas que cette réforme social-santé, censée consolider une vision bottom-up pour mieux coller aux besoins plus locaux, ne devienne, par un effet de démultiplication des lieux de représentations, un concept théorique et chronophage, déconnecté ou détourné des enjeux de terrain !
Il ne faudrait surtout pas que cette réforme social-santé, censée consolider une vision bottom-up pour mieux coller aux besoins plus locaux, ne devienne, par un effet de démultiplication des lieux de représentations, un concept théorique et chronophage, déconnecté ou détourné des enjeux de terrain.

BIS : Dans la mise en place de cette réforme, c’est un vrai risque, selon vous ?
Il y a toujours une mise en concurrence dans une équation où il n’y a pas assez de moyens. L’existant n’est pas assez renforcé et on met en place une tuyauterie qui peut répondre à des problématiques, mais qui pourrait aussi passer à côté. Le tout est d’articuler le nouveau à l’existant, comme nous l’avons fait dans le cas des RAQ en les intégrant dans des services sociaux et de santé existant. L’enjeu majeur reste la question des inégalités en région bruxelloise et nous avons bien conscience que ce nouveau paysage va, au mieux, aider les acteurs à mieux s’articuler pour y faire face, mais pas à diminuer les inégalités sociales et de santé dont les causes se situent évidemment à d’autres niveaux.
BIS : La répartition en quartiers, bassins, Région n’apporte-t-elle pas une certaine garantie de travail sur les inégalités ?
A ce stade, les frontières des bassins, on ne les a pas encore. La logique bassin, en tant qu’acteur social, on n’y voit pas encore suffisamment clair. Jusqu’ici, il y a des acteurs à l’échelle locale, et puis d’autres acteurs à l’échelle de la Région. Tout travailler par bassin n’est certainement pas pertinent. Au-delà de cette logique territoriale, il y a aussi des logiques sectorielles qui vont rester. Ceci dit, c’est indéniable qu’une connaissance de l’offre existante, au niveau des bassins, serait utile à l’intervenant social. Mais quelle gouvernance cela nécessite ! Avec toutes ces questions : qui tranche ? Comment ?… Les acteurs que les politiques essaient de mettre autour de la table – public, privé, associatif, social, santé,… – ont parfois des intérêts ou des visions différents. Certains sont plus politisés, d’autres plus pilarisés. A voir comment ces différents acteurs – CPAS, mutuelles, associatif de première ligne social-santé – vont pouvoir se mettre ensemble autour de l’enjeu qui les réunit : le soutien aux habitants les plus fragilisés.
BIS : C’est tout le défi d’une vision social-santé décloisonnée et intersectorielle !
Pour le moment, le politique travaille essentiellement au départ de 3 volets : le social, la santé physique et la santé mentale. Ce qui pose la question de « quelle porte d’entrée dans le PSSI » pour tous les secteurs connexes tels que les soins palliatifs, les plannings familiaux, la médiation de dettes, la cohésion sociale… Quelle va être leur place ? Il s’agit de ne pas être réducteur dans la manière d’organiser cette intersectorialité, mais il faut probablement commencer quelque part et renforcer les dynamiques locales par paliers.
BIS : Au-delà des frustrations, tensions et craintes, la vision d’un social-santé intégré est déjà en route…
Même si les textes de l’ordonnance conjointe passent au niveau des Conseils Consultatifs, Conseil d’Etat et en fin de course au Parlement, sans les arrêtés (voir cadre politique), il est difficile d’en comprendre la portée. Ces textes ne répondent pas encore aux questions de terrain. La mise en place du PSSI se discute, que ce soit à l’échelle d’une coordination locale, d’un Contrat Local Social-Santé (CLSS), d’un Conseil Consultatif, de lieux de réflexions stratégiques mis en place par le cabinet Maron ou encore dans les Ateliers du Changement. Dans tous ces lieux mais également en coulisses, dans des rencontres avec des parlementaires, avec des académiques… A la FdSS, on chemine. Dans ce moment où on tente de décloisonner, d’évaluer, de réajuster, le cadre est fondamental, selon moi. Mais sans doute qu’il existe pour pouvoir s’en éloigner. Pour pouvoir le requestionner.
BIS : et s’autoriser à transformer ?
Pour une institution, c’est flippant de s’autoriser d’assumer qu’il peut y avoir du flou, qu’il y a des essais-erreurs, ça donne parfois un peu le vertige. Mais c’est ce qui, paradoxalement, nous inscrit profondément dans l’humain. A contre-courant de ces discours à la performance, au cadre, à l’objectivation.

A voir comment les différents acteurs - CPAS, mutuelles, associatif de première ligne social-santé – vont pouvoir se mettre ensemble autour de l’enjeu qui les réunit : le soutien aux habitants les plus fragilisés.
1° La FdSS fédère et représente des services sociaux associatifs en Wallonie et à Bruxelles, parmi ceux-ci les Centres d’Action Sociale Globale (agrément cocof) et les Centres d’Aide Aux Personnes (agrément Cocom)
2° Mission transversale aux 3 autres, à savoir : assurer une orientation individuelle, développer des actions collectives d’information et de promotion de la santé, développer et soutenir des actions et de projets communautaires à l’échelle des quartiers. Ces 4 missions constituent aujourd’hui le cœur du métier de RAQ.
3° Le « partenaire hébergeur » est une association qui existe déjà dans le quartier, qui a déjà son réseau, ses publics et qui sert de point d’accroche pour chaque RAQ. La majorité sont des services sociaux de première ligne (Centres d’Action Sociale Globale, Centres d’Aide aux Personnes), des maisons médicales.
4° Les ateliers de quartier (dispositif BRI-CO) : Il s’agit d’un outil d’intervention dans des micro-quartiers. Durant trois jours, un espace d’accueil, d’échange et d’écoute à destination des habitants est mis en place. L’objectif principal de ce dispositif est de réparer ensemble la relation entre l’habitant et son quartier (voisins, collectifs citoyens, associations, institutions locales, …).
E. Alevanti - 107 Précarité
107 Précarité : « Pour nous, la rue est un lieu de soins ! »
Equipe de 2ème ligne spécialisée en psychiatrie, l’équipe mobile 107 Précarité [1] a pour mission de construire des réseaux autour des personnes qui vivent en rue pour offrir un soutien sur mesure, alternatif aux offres existantes. « Pour éviter le phénomène de la porte tournante » [2], explique Eleni Alevanti, coordinatrice, « ces va-et-vient entre la rue et les structures de soins ou d’accueil ». Mais comment travailler à partir de lieux mouvants, de cartographies très personnelles tracées par ces « nomades urbains » ? Comment faire lien entre le territoire que la personne se crée et des territoires social-santé qui seraient prédéfinis ?

Par Stéphanie Devlésaver – Interviews de Eleni Alevanti, coordinatrice 107 Précarité et intervenante psycho-sociale et Aurélie Vital, intervenante psycho-sociale, octobre 2022
La demande, comme un signalement...
Qui sont ces nomades urbains qui vivent dans un squat, dans un centre d’accueil d’urgence ou en errance dans les rues de la capitale bruxelloise ? Qui laissent de-ci de-là quelques traces, un monticule de sacs de voyage, des vêtements, un parapluie, une petite communauté de relations,… Trois fois rien. La plupart du temps, ils sont invisibles aux yeux des passants. Sauf quand ils dérangent, dénotent dans le décor. D’invisibles, ils sont alors repérés, étiquetés comme « fous », « trop bruyants »… On préfère alors les hospitaliser, c’est plus rassurant pour tout le monde. On évite de demander leur avis. De toute façon, il y a de grandes chances pour qu’ils n’en aient pas. Ou que cela manque terriblement de cohérence. C’est très souvent ce que la société leur renvoie : un regard empreint de jugements sur leurs manières d’être singulières.
C’est précisément là qu’intervient l’équipe 107 Précarité : changer de regard, déconstruire, écouter, replacer la personne et ses droits au centre de la relation. Bien que mobile, l’équipe 107 Précarité « ne va pas chercher des fous en rue ! », précise avec une pointe d’ironie Eleni Alevanti, coordinatrice. « Comme dit dans la réforme des soins de santé mentale, Projet 107, dont notre projet est issu, nous ne sommes pas là pour psychiatriser les problèmes sociaux, mais, au contraire, pour les désinstitutionnaliser ». Sans logement, sans réseau, souvent méfiant, « notre public est très spécifique [1]3 », poursuit-elle, « dans 60% des cas, ce sont des travailleur.euses de rue qui repèrent ces personnes en rue lors de leurs maraudes et nous avertissent ». La description est souvent brève, comme un signalement : « Cette dame, dans telle partie d’un parc bruxellois, elle ne veut rien. On lui propose des choses, elle ne veut pas bouger ! ». Ou encore « ce monsieur dans telle partie du métro ne nous répond pas, ne nous regarde pas dans les yeux ». Ils sont là depuis tant de temps, semblent avoir besoin d’aide. Parfois, c’est leur mutisme qui interpelle ; d’autre fois, c’est au contraire leurs bavardages incessants qui dérangent, questionnent, interpellent. Le signalement est alors accompagné de quelques termes psychiatriques comme « délire », ou « paranoïa » que l’équipe va pouvoir questionner. Focus sur ce travail de rencontre, avec pour premier outil, la mobilité, pour s’ajuster à l’autre. Avec Eleni Alevanti et Aurélie Vital.
BIS : Comment débuter une relation sans qu’il y ait une demande ? Être mobile et à l’écoute suffisent-ils ?
Eleni : L’idéal est d’aller avec le demandeur, de s’accrocher à ses inquiétudes pour expliquer notre présence. Mais parfois ce n’est pas possible, il n’y a pas de lien de confiance, alors on y va seuls. On rencontre la personne, on apprend doucement à la connaître. On y va avec prudence… On boit un café, on parle de tout et de rien. Parfois, c’est après trois semaines, quelques mois que se construit une confiance pour qu’elle nous adresse une demande ; d’autres fois, c’est seulement après des années ! Je me souviens de cette dame qui a nécessité trois mois d’approche avant de pouvoir s’asseoir à côté d’elle !
BIS : Ce temps est nécessaire pour apprivoiser la personne, pour quelle se sente « réaccueillie »…
Aurélie : Oui, on est dans un lien qui est fragile, surtout au début. On rencontre des personnes psychiquement, émotionnellement abîmées par un système, par un fonctionnement institutionnel vécu comme violent. On arrive avec cette casquette de travailleur.euse, c’est tout un processus pour arriver à ce que la personne nous fasse confiance, nous tolère à côté d’elle. On travaille au cas par cas, ce qui nous évite de tomber dans des automatismes professionnels, de devenir excluants malgré nous !
Eleni : Heureusement, on a ce luxe du temps ! Clairement, une institution qui fait de l’hébergement, par exemple, ne pourra jamais se permettre notre flexibilité de travail : nous avons ce privilège de la mobilité, du temps, nous n’avons pas les murs d’une institution. On peut rendre visite à la personne plusieurs fois par semaine ou seulement une fois toutes les trois semaines, selon la temporalité qui fait sens. Et ce, sans limite d’accompagnement dans le temps. C’est indispensable pour espérer voir émerger des demandes. Certaines peuvent paraître loufoques ; d’autres peuvent être très concrètes, comme l’obtention d’une carte Aide Médicale Urgente, par exemple.
BIS : C’est un moyen d’accrocher la personne à un réseau ?
Eleni : Oui, cela nous permet d’accompagner la personne pour qu’elle fasse elle-même la démarche ou pour tenter de faire bouger les murs des institutions pour qu’elle puisse y entrer. On s’inspire du modèle social du handicap : on n’apprendra pas à une personne qui est en chaise roulante à marcher, mais on va créer des rampes d’accès pour lui rendre les lieux accessibles. Avec notre public, on doit s’adapter à lui plutôt que d’attendre qu’il s’adapte à nous, sinon on ne pourra tout simplement pas faire notre travail ! C’est à la société à s’adapter et non l’inverse !

Je me souviens de cette dame qui a nécessité trois mois d’approche avant de pouvoir s’asseoir à côté d’elle !
John Doe
BIS : Des alliances se créent quand même avec le secteur social-santé…
Eleni : Ponctuellement, on trouve des terrains d’entente, mais étonnamment, pas toujours avec ceux qu’on imagine. Je prends pour exemple cette dame qui a déjà eu plusieurs hospitalisations sous contrainte. Elle a une mesure de maintien pendant 2 ans [2]4. Elle doit avoir des injections de neuroleptiques tous les mois et le réseau qui la voit en rue s’inquiète du manque d’hygiène, de la météo… Ce réseau contacte à plusieurs reprises l’hôpital pour qu’elle soit réhospitalisée. Résultat : on commence à la perdre, elle devient méfiante et elle se cache. Ce qui, au final, la rend encore plus vulnérable. Contre toute attente, c’est le psychiatre de l’unité de maintien de l’hôpital qui a dit « STOP » ! Et qui a proposé que l’hôpital – lieu de contrainte par excellence – se mue en potentiel lieu de répit. Quand cette dame vient pour son injection, ou même en dehors de ce moment, elle peut prendre une douche, se poser, dormir. Elle a investi un peu plus au début, maintenant un peu moins. Mais c’est une aide, l’hôpital est devenu un lieu flexible pour elle. Ponctuellement, il y a ce type d’alliances tout à fait inattendues !
BIS : Comment ne pas se sentir seules face à une organisation sociale-santé, une société, peu inclusives face à ce type de publics ?
Eleni : On travaille beaucoup en équipe en amont – intervisions, triades, …- pour travailler la cohésion entre nous et pallier à la solitude. Le travail en binôme, sur le terrain, est aussi très important. Et pourtant, la vérité, c’est que parfois, nous-mêmes, on se démotive ! Alors, selon les besoins que notre public rencontre, on cherche de nouveaux soutiens. L’une des personnes accompagnées en ce moment parle souvent d’un projet de mort en rue. Nous avons pris rendez-vous avec une équipe mobile de soins palliatifs de l’hôpital Saint-Luc. Et parce que ce type de soins a une approche qui est dans « être avec », moins dans le « faire ». On se donne des outils de réflexion divers pour s’approcher de notre public tout en respectant sa mobilité et son choix d’un intervenant plutôt qu’un autre.
BIS : Envisagez-vous votre travail à partir de territoires d’action prédéfinis ?
Eleni : L’idée de l’accès à des soins social-santé par territoire n’est pas une mauvaise idée en soi ! Tout dépend de ce qu’on entend par territoire : des zones géographiques uniquement ? Ou bien des zones qui tiennent compte également du territoire que la personne se crée à partir de son usage des lieux ? Parce que ces personnes inscrites dans un esprit de nomadisme urbain ont déjà des territoires ! Mais leur cartographie ne sera pas identifiable en zones géographiques bien définies. C’est plutôt une cartographie de lieux mouvants : un jour dans une commune, un jour dans une autre. Et puis, il y a aussi la territorialité des professionnel.les qui les rencontrent – éducateur.trices, infirmier.ères de rue – et qui vont parfois bouger avec elles. Cette notion de territoire est donc à définir.
BIS : On doit prendre en compte le territoire vécu et pas seulement administratif…
Eleni : Oui, par exemple, une personne peut avoir pour territoire un parc dans telle commune qu’elle considère comme son domicile, son univers ; mais elle aura une adresse de référence liée à une autre commune pour des raisons de bricolages administratifs. Changer de CPAS peut prendre énormément de temps, c’est rare que cela se passe bien. Souvent, on a des personnes qui sont 6 mois sans revenu. Si on ne tient pas compte de ce que la personne vit, elle risque alors de tout perdre, jusqu’au territoire qu’elle s’est créé !
BIS : Ce découpage en territoires institués pourrait-il faciliter le travail en réseau ?
Eleni : Quand les réseaux autour d’une personne fonctionnent bien, c’est quand tout le monde est au clair sur ce que la personne veut. Alors, chacun fait son travail de manière harmonieuse, selon son mandat. Et la mise en réseaux promeut un système dans lequel la personne fait des choix.
Mais il ne faut pas oublier que cela prend du temps, le territoire prend du temps à se définir !
BIS : Quel rôle peut jouer l’espace public en termes d’accès aux droits ? Pour Chantal Deckmyn, « l’espace public est le premier des services publics »…
Eleni : Pour nous, la rue EST un lieu de soins ! Nous n’avons pas pour objectif de changer la personne de lieu de vie. Pour toute une partie de notre public, il n’est pas question de Housing first et d’hébergement. Ils estiment que « ce parc » leur appartient. C’est à partir de cette affirmation que nous allons travailler ces questions : comment travailler avec eux pour que ce lieu soit plus confortable ? Pour qu’ils puissent l’habiter comme ils l’entendent ? Pour une partie de notre public, l’espace public constitue un chez-soi. Ce qui ne veut pas dire que la rue est un choix ! Nous soutenons d’ailleurs les partenaires du réseau engagés dans la lutte contre le sans-abrisme et la nécessité d’un accès au logement !
Une personne peut avoir pour territoire un parc dans telle commune qu’elle considère comme son domicile ; mais elle aura une adresse de référence liée à une autre commune pour des raisons de bricolages administratifs
John Doe

BIS : Selon vous, il ne faut pas vouloir à tout prix sortir les gens de la rue…
Eleni : Bizarrement, ce sont les personnes qui ne travaillent pas dans le social – des fonctionnaires de la gare, des gardiens de parc, …- qui vont être beaucoup plus ouverts et flexibles par rapport à cette idée de « vivre ou d’habiter la rue ». Les équipes en travail social ont pour mission de sortir les personnes de la rue et peuvent donc peut-être moins facilement l’entendre. C’était frappant aux funérailles d’une personne qui vivait dans une gare. L’ensemble des intervenants psychosociaux qui lui rendaient hommage parlaient en ces termes : « tu ne nous as pas laissés t’aider, tu étais dans le refus… Pourquoi ? Pourquoi ? »… La fonctionnaire responsable de la gare a simplement dit : « Je voyais monsieur tous les jours, il buvait son café, il souriait. Il était dans le contact, il n’avait pas besoin d’aide ! Il faisait partie de la gare ».
BIS : Comment les respecter et les prendre en compte dans le travail social aujourd’hui ?
Eleni : Créer des alternatives aux institutions « pastorales ». Être davantage dans une idée de soins que dans une idée punitive ou de contrainte.
Aurélie : Avoir des lieux d’accès avec plus de souplesse…
Eleni : Et puis, il y a aussi toute une série de personnes qu’on doit tout simplement laisser tranquilles ! La question serait d’ailleurs plutôt « comment les écouter ? » Parce qu’on parle trop d’elles sans elles ! Actuellement, soit on ne les écoute pas, soit on écoute uniquement ce qu’on veut bien entendre. Or on rencontre des personnes qui ont des histoires qui méritent d’être entendues !
BIS : Vous êtes, en quelques sortes, des « collectionneur.euse.s d’histoires ». Mais comment témoigner de ce que vous voyez ? Entendez ?
On le fait déjà, mais un peu en « ninja » ! (rires). Quand on est invités dans des comités, plateformes, on va par moment trouver des brèches pour parler de notre réalité. Mais on est toujours l’exception ! Dans le secteur de la santé mentale, on va nous dire, « oui, mais vous travaillez avec les gens de la rue », avec les acteurs de travail social en rue, « oui, mais vous, c’est la psychiatrie ! ».
BIS : Dans l’idéal, vous rêveriez de quoi ?
Eleni : Que tout le monde devienne complice de leur histoire ! Et pas seulement s’adresser aux travailleurs sociaux… Faire en sorte que leur existence ait avoir avec tout un chacun.
1° Depuis 2017, l’équipe s’inscrit dans la fonction 2b de la réforme 107. Pour en savoir plus, lire notre dossier : Psy107, la réforme. Et puis ? https://cbcs.be/dossier-psy-107-la-reforme-et-puis/
2° Joyce, Khan and Jones, 1981
3° Cinq critères d’inclusion pour les personnes accompagnées : être adulte, sur le territoire bruxellois, sans logis ou mal logés, qui a ou est à risque d’avoir un parcours psychiatrique (mesures d’hospitalisation sous contrainte), sans réseau ou dont le réseau est épuisé : isolé, méfiant, pas de demande explique (non demande).
4° Un service psychiatrique est désigné pour une mise en observation du malade pour une période de maximum 40 jours. Ensuite, la mesure peut faire l’objet d’une prolongation. C’est la mesure de « maintien », qui peut se poursuivre jusqu’à deux ans maximum.
F. Wyngaerden - REZONE
Référent de proximité : indispensable à la construction d’une identité par territoire !

REZONE est un réseau de service dans le domaine de la santé mentale actif au sud de Bruxelles. Son objectif : développer une offre de soins en santé mentale cohérente et coordonnée sur cette partie du territoire.[1] Dans l’imaginaire collectif, coordonner rime souvent avec rigueur, organisation, structure, ligne droite. A REZONE, on explore la polysémie du terme, la multiplicité des pratiques auxquelles cela renvoie. Pour dessiner les contours partagés de cette fonction peu ou mal connue de «référent de proximité ». Avec François Wyngaerden, coordinateur REZONE.
Par Stéphanie Devlésaver – Accès au rapport de Rézone : « Le coordinateur.trice du réseau de soutien de l’usager, en santé mentale », décembre 2019 sur lequel s’appuie largement cette interview.
BIS : comment travaille REZONE à partir du territoire Sud de Bruxelles, François Wyngaerden ?
Notre rôle est d’être là en support aux diverses dynamiques de quartier. Par exemple, si une commune ou un regroupement de quartiers veut entamer une réflexion ou une action en santé mentale, nous pouvons réfléchir ensemble aux les ressources existantes, transmettre de l’information sur les services disponibles, etc. C’est intéressant de travailler avec les acteurs d’un quartier pour développer des dynamiques participatives. Mais contrairement aux dispositifs Relais Actions Quartier (lire par ici) par exemple, nous ne sommes pas en lien direct avec la population, mais bien avec les services : on est là en seconde ligne pour réfléchir les dynamiques de gouvernance, la collaboration, etc.
BIS : L’un des objectifs de Rezone est de faciliter la collaboration de différents professionnels autour des usagers. Comment s’y prend-t-on ?
Quand il s’agit d’accompagner un usager, il ne suffit pas de se connaître entre services pour faire en sorte que cela fonctionne ! C’est pourquoi nous mettons en avant la fonction de « référent de proximité ». Le référent de proximité est le premier point de contact pour la personne, responsable de la soutenir pour qu’elle reçoive les aides dont elle a besoin dans un système de soins fragmenté. Des intervenants de tout services assurent cette fonction, à des degrés divers. Certains le font de manière intensive auprès des usagers qu’ils accompagnent. C’est le cas des équipes mobiles. D’autres le font de manière plus ponctuelle.
BIS : Faudrait-il mieux définir ce type de fonction pour la légitimer ?
Oui, ce boulot de coordination, assuré par les référents de proximité, on sait qu’il existe, mais c’est une pratique professionnelle émergente pour laquelle il n’existe a priori pas de consensus ou de description formelle, pour le moins dans le secteur de la santé mentale. A partir de ce constat, REZONE a initié un travail de recherche en s’appuyant sur la parole des professionnels eux-mêmes et de ce type de questions – « qu’est-ce que vous faites et pourquoi vous le faites ? A quoi ça sert ? ». On a sorti un rapport qui décrit les différents aspects du métier et ses caractéristiques-clés. Pour décrire ce travail dans toute sa diversité à partir des intervenants directement impliqués.
BIS : Dans le rapport, on peut lire que la première dimension du travail assumé par un coordinateur n’est paradoxalement pas du travail de coordination proprement dit…
Effectivement, le terme « coordination » ne fait d’ailleurs pas l’unanimité, il renvoie uniquement à une partie du travail effectué – la mise en cohérence du réseau – et pas l’autre partie : l’accompagnement psycho-social quotidien. Le terme de « référent » est mentionné dans notre rapport comme une alternative. Il est de plus en plus utilisé, notamment dans les projets de soins intégrés (maladies chroniques, personnes âgées…). Il prendrait davantage en compte la dimension plus directement relationnelle qui est à l’œuvre dans la fonction : un accompagnement flexible, à l’écoute des besoins de l’usager qui l’inscrit dans une place « à part ».
BIS : Avec quel cadre de travail ?
Sortir du cadre, c’est peut-être là son véritable cadre de travail, pour trouver des solutions inédites ! La possibilité de faire tout ce qui est nécessaire et de ne pas être tenu par un cadre restrictif.
BIS : Si on voit plus clair sur les contours de la fonction, l’ampleur de la tâche de ce référent de proximité peut faire peur !
Surtout qu’elle est accompagnée de toute une série de contraintes extérieures, notamment liées aux logiques politiques et institutionnelles, aux différences de cultures professionnelles. Le case manager peut aussi être confronté aux dilutions de responsabilités face à la démultiplication des acteurs concernés, à l’essoufflement des personnes au fil du temps, … C’est en ce sens que notre rapport souligne la nécessité de développer et de mettre en œuvre des outils de soutien à la coordination comme des plans de crise, des cartes de réseau ou des plans de services individualisés. Il faudrait aussi coordonner l’ensemble des projets de case management qui proposent des outils similaires.
BIS : Comment soutenir le développement d’une telle fonction ?
Il s’agit de soutenir les intervenants qui assument déjà cette fonction, leur permettre d’échanger, de s’entraider et de faire évoluer leurs pratiques ensemble. On a besoin de créer une communauté de pratiques, de réunir ces acteurs de terrain qui font de la coordination autour des usagers. Le but est d’offrir un espace qui permet aux professionnels de discuter de leurs pratiques et des choix qu’ils font, des difficultés qu’ils peuvent avoir. Réfléchir ensemble à des outils qu’ils pourraient mettre en place pour faciliter leur travail.
BIS : Dans les différents cas, ce boulot de mise en lien est indispensable, selon vous…
Se construire petit à petit une identité collective liée à un territoire ne peut se faire tout seul ! Pour que les professionnels se rapprochent et se comprennent progressivement au niveau de leurs pratiques, il faut des espaces qui le favorisent. A l’heure actuelle, c’est un travail qui n’est pas extrêmement cadré, on l’apprend sur le tas. S’il n’est pas pris en charge par l’usager lui-même, ce type de travail est assumé par une grande diversité d’intervenants au sein d’une multitude de services, dont certains seulement ont explicitement cette fonction dans leurs missions.
BIS : Que manque-t-il, selon vous, pour faciliter encore davantage les prises en charge à l’échelle d’un territoire ?
Penser l’articulation entre les dispositifs généralistes et les dispositifs spécialisés. Si certains dispositifs généralistes ont du sens à être organisés au niveau des quartiers, d’autres dispositifs spécialisés devraient notamment veiller au lien entre ambulatoire et hospitalier dont l’articulation reste compliquée.
BIS : la mise en place du Plan Social Santé Intégré [2] ne devrait-elle pas faciliter la mise en lien de ces différents acteurs ?
Pour le moment, ce n’est pas encore clair. A priori, le rôle accordé aux bassins social-santé [3] semble être de l’ordre de la facilitation, de l’accompagnement et du développement de projets. A titre d’exemple, les CLSS et RAQ n’ont pas pour vocation de créer de la norme, des lois, des décrets. Ces dispositifs resteraient dans une position de facilitation. Il est cependant possible que des projets se développent aussi à partir de directives régionales voire fédérales ou européennes. Comment articuler une logique qui part des dynamiques de quartiers avec la nécessité d’une politique plus globale qui, à d’autres moments, exigera un travail dans l’autre sens ? Ce sont les défis qui nous attendent !
BIS : Croyez-vous que cette notion de territoire peut améliorer le travail avec les usagers et faciliter l’accès aux droits ?
Oui, c’est même une des idées principales du PSSI et ce pourquoi elle est intéressante ! C’est le territoire qui introduit l’idée de responsabilité collective. Elle est suceptible de nous amener à réfléchir aux besoins de la population d’un territoire, plutôt qu’à ceux des personnes qui arrivent jusqu’aux services.
BIS : Certains services redoutent a contrario d’être forcés d’accepter tout le monde. Et s’ils n’ont pas les moyens de le faire ?
Le politique doit au préalable analyser, faire des choix et puis justement élaborer une programmation pour mettre l’offre adéquate à disposition avec le financement adéquat. Ce serait étrange d’imposer une responsabilité populationnelle sans avoir cette réflexion préalable sur les ressources et sur ce qui est nécessaire.
BIS : Vous restez optimiste par rapport à ce qui se dessine aujourd’hui ?
Sur papier, je suis enthousiaste. Le PSSI, le document en lui-même, je ne vois pas comment on peut être contre. Mais l’ambition est importante avec la réorganisation du secteur social avec les soins intégrés, mais aussi la participation avec la population, l’empowerment à l’échelle locale, etc. Beaucoup d’éléments questionnent les structures actuelles. Transformer l’essai ne sera pas simple !
Se construire petit à petit une identité collective liée à un territoire ne peut se faire tout seul ! Pour que les professionnels se rapprochent et se comprennent progressivement au niveau de leurs pratiques, il faut des espaces qui le favorisent.
John Doe
1° Trois autres antennes se partagent le reste de Bruxelles : Norwest, Bruxelles Est et Hermes plus.
2° le PSSI entend « sur le principe de la justice spatiale, assurer une meilleure accessibilité physique aux services à une échelle locale et à favoriser la continuité de l’accompagnement » tant social que santé.
3° Second niveau prévu dans le PSSI qui couvrira un territoire de 300.000 habitants et articulera les acteurs de la santé mentale, de la santé somatique et ceux dédiés aux personnes vulnérables, avec quatre objectifs: fabriquer de la connaissance, renforcer le travail en réseau, créer de la collaboration autour de nouvelles actions et renforcer la prévention. Le premier niveau étant celui des «quartiers», soit des zones de 15.000 à 30.000 habitants à l’intérieur d’une commune.
PAUVéRITé :Territorialisation et intégration des politiques social-santé
Dans le dernier PAUVéRITé du Forum Bruxelles contre les inégalités, Jacques Moriau et Marion Bottero, tout deux chercheurs au CREBIS, tentent de mettre à jour les enjeux, les opportunités et les risques d’une nouvelle politique publique : le Plan Social Santé Intégré.
En s’appuyant notamment sur les échanges menés avec les professionnels de terrain, dans le cadre des Ateliers du Changement, ils visent à rendre plus lisibles les changements en cours et à (re)donner la parole aux premiers et premières concerné.e.s.
LE PSSI et la recherche offre de base
Le Plan social-santé intégré (PSSI) résulte de constats sur le bien-être social, physique et mental des Bruxellois, constats dressés par les professionnels eux-mêmes et par les structures d’accompagnement de ces professionnels. Le PSSI propose un modèle renouvelé de l’offre d’aide et de soin. A partir du contexte général bruxellois, Karine Boussart, chargée de projets (CBCS/CREBIS), revient sur les objectifs et les principes du PSSI pour ensuite clarifier les acteurs en présence, leur articulation ainsi que l’implémentation, le suivi et l’évaluation du Plan. L’article se termine sur les « incontournables » pour « arriver à inverser la tendance baissière du bien-être bruxellois ». Une lecture plus que précieuse pour mieux comprendre le changement du modèle sectoriel actuel vers un modèle territorial.
DOSSIER e-mag BXL Santé:
Des nouvelles modalités d’organisation
pour le Social-Santé bruxellois
Difficultés d’accès à l’aide sociale et aux soins de santé, non-recours aux droits importants, complexification croissante des situations sociales et de santé, disparités du territoire bruxellois en termes de richesses et d’accès aux ressources… : la nouvelle organisation que propose aujourd’hui le Plan Social-Santé Intégré a pour ambition de remédier à ces écueils, notamment en proposant un aménagement de l’offre des services d’aide et de soins, un décloisonnement des secteurs et une meilleure coordination des acteurs autour de l’usager. Cette réforme passe notamment par une augmentation des niveaux organisationnels, en plus de la Région et des communes, avec les quartiers et les bassins, ainsi que la création (ou la confirmation) de Centres Social-Santé Intégrés, à l’échelle locale. Des dispositifs qui se construisent sur le terrain, tout en posant de nombreuses questions sur les plans de la praticabilité et de la possibilité d’amenuiser les inégalités sociales de santé, souvent liées à des leviers auxquels les acteurs de terrain n’ont pas forcément accès.
Revue BIS : Territoire, la nouvelle star du social-santé ?
Alors, ce territoire, la nouvelle star du social-santé ? C’est sans doute là l’erreur à ne pas commettre : renvoyer systématiquement les problèmes sociaux au niveau local reviendrait à rester « dans une gestion des risques plutôt que de la réparation ». Et nous éviterait de regarder ce qui se passe en termes de classes sociales et d’inégalités. Autrement dit, « Dites-moi où vous habitez, je vous dirai qui vous êtes ! », cela ne suffit pas. (M. Hamzaoui, p.42) Autre danger : faire primer la technique sur le débat politique ! Parce qu’au-delà de l’enjeu de construire une vision politique social-santé intégrée, ancrée dans la réalité et les besoins de ses citoyens, il est plus globalement question de quelles villes voulons-nous pour habiter ensemble ? Quelle vision de société pour demain ?
